Effets de l’anesthésie régionale et des anesthésiques sur le cancer
Effets de l’anesthésie régionale et des anesthésiques sur le cancer.
Par le Dr Bouarroudj Noredine.
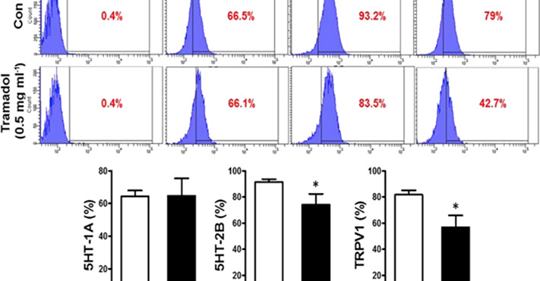
L’effet des analgésiques prescrits en péri-opératoire après une chirurgie du cancer ainsi que les techniques d’anesthésie locorégionale suscitent un intérêt croissant ces dernières années.Selon un tout nouveau article du British Journal of Anesthesiology du 04 September 2019(1) l‘utilisation du tramadol est associée à une amélioration des résultats postopératoires chez les patientes atteintes d’un cancer du sein.Un article à partager absolument avec tous nos amis spécialistes : Anesthésistes Réanimateurs, Chirurgiens, Cancérologues et autres intervenants dans le traitement péri-opératoire du cancer du sein.L’étude a porté sur 2488 patientes atteintes d’un cancer du sein, 36,4% avaient reçu du tramadol. Celles qui ont reçu du tramadol avaient un risque de récidive réduit de 0,71 fois et une mortalité réduite de 0,56 fois. Les tests de viabilité cellulaire MCF-7 ont montré que le tramadol avait un effet anti-prolifératif en arrêtant le cycle cellulaire, en supprimant la formation de colonies et en régulant les récepteurs des œstrogènes et de la progestérone. Le tramadol a induit l’apoptose des cellules MCF-7 via des kinases extracellulaires régulées par un signal en diminuant l’expression du récepteur de la 5-hydroxytryptamine (HT) 2B et du potentiel transitoire du vanilloïde-1(1).
Après chirurgie du cancer du sein, les patientes traitées au tramadol présentaient un risque de récidive postopératoire et de mortalité moindre. L’effet antitumoral du tramadol semble impliquer une inhibition de la prolifération, l’induction de l’apoptose et des effets sur le récepteur 5-HT2B et le TRPV-1.
En 2002 déjà Gupta K et co (2) ont montré que la morphine activait la voie de signalisation MAPK (mitogen-activated protein kinase)-dépendante, qui joue un rôle primordial dans l’angiogenèse ainsi que la croissance tumorale dans le cancer du sein.En 2012 Xu YJ (3) a étudié l’effet de l’anesthésie péridurale thoracique sur le Serum vascular endothelial growth factor-C (VEGF-C) et les cytokines chez des patients subissant une anesthésie et une chirurgie pour un cancer du côlon.Le Serum vascular endothelial growth factor-C (VEGF-C), transforming growthfactor-b(TGF-b), et l’ interleukin (IL)-6 favorisent l’angiogenèse et les métastases dans le colon.Cette étude conclue que l’association Propofol et Péridurale thoracique réduit les concentrations sériques des facteurs associés à l’angiogenèse au cours d’une chirurgie pour le cancer du côlon.
L’effet des anesthésiques (4)(5)(6)(7) sur le cancer est résumé sur le tableau 1 .
|
-Ketamine Reduced NK cell activity and number inanimal models -Thiopental Reduced NK cell activity and number inanimal models -Propofol Reduced NK cell number in animal models -Volatile agents Inhibits interferon stimulation of NK cellcytotoxicity in animal modelsReduces NK cell number in humans;associated with worse outcome whencompared with local anaesthesia formelanoma excision -Nitrous oxide Associated with acceleration in developmentof lung and liver metastases in animalmodelsNo effect on cancer outcome after surgery forcolorectal carcinoma in humansInhibits formation of haematopoietic cellsthat may be important for tumour cells -Local anaesthetic drugs Lidocaine inhibits EGF receptor and tumourcell proliferationin vitro; ropivacaine inhibitsgrowth of cancer cellsMorphineInhibits cellular immunity including NK cellactivity in animal modelsInhibits NK cell activity in humans -Fentanyl Inhibits NK cell activity in humans -Tramadol Stimulates NK cell activity in animal modelsStimulates NK cell activity in humans -COX-2 inhibitors Display anti-angiogenesis and anti-tumoureffects in animal models |
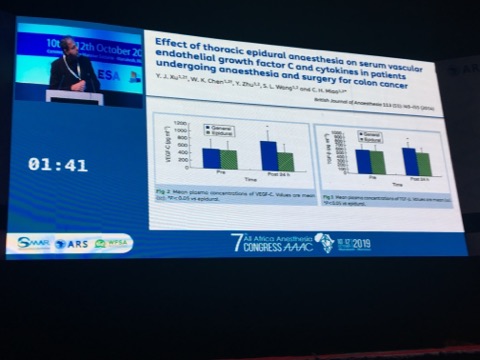
Lors du congrès All Africa (All Africa Anesthesiology Congress à Marrakech octobre 2019) et dans sa conférence : Does regional anesthesia improve outcome? le Pr Xavier Capdevila président de la SFAR ironisait : »c’est comme si on demandait aux médecins anesthésistes de traiter le cancer!« .J’avoue que cette conférence futuriste m’a inspiré cet article.En bon visionnaire le Pr Capdevila sait que d’ores et déjà le médecin anesthésiste est de plus en plus impliqué dans la prise en charge du cancer.L’apport de l’anesthésie locorégionale est capital.En effet dans le cancer du sein il a déjà été montré que l’association propofol – paravertébral réduit l’augmentation postopératoire des facteurs de l’angiogenèse du cancer du sein(8).Un autre exemple est celui du bloc du nerf obturateur dans les tumeurs de vessie sans lequel une contraction per-opératoire du membre inférieur fait courir un risque réel de métastases.L’avenir nous en dira plus.
1.Tramadol use is associated with enhanced postoperative outcomes in breast cancer patients: a retrospective clinical study with in vitro confirmation Myoung H. Kim1,y,JuE.Oh2,y, Seho. Park3, Joo H. Kim4, Ki Y. Lee5, Sun J. Bai5, Hyunjik Song1,Hye J. Hwang2, Dong W. Kim6,and Young C. Yoo5,1Department of Anesthesiology and Pain Medicine, Anesthesia and Pain Research Institute, Yonsei University College ofMedicine, Gangnam Severance Hospital, Seoul, South Korea,2Anesthesia and Pain Research Institute, Yonsei UniversityCollege of Medicine, Seoul, South Korea,3Division of Breast Surgery, Department of Surgery, Yonsei University College ofMedicine, Seoul, South Korea,4Department of Surgery, National Health Insurance Service Ilsan Hospital, Gyeonggi-do,South Korea,5Department of Anesthesiology and Pain Medicine, Anesthesia and Pain Research Institute, YonseiUniversity College of Medicine, Seoul, South Korea and6Department of Big Data, National Health Insurance Service,Gangwon-do, South Korea
2.Morphine stimulates angiogenesis by activating proangiogenic and survival-promoting signaling and promotes breast tumor growth.Gupta K1, Kshirsagar S, Chang L, Schwartz R, Law PY, Yee D, Hebbel RP.Cancer Res. 2002 Aug 1;62(15):4491-8 1Department of Medicine, University of Minnesota Medical School, Minneapolis, Minnesota
3.Effect of thoracic epidural anaesthesia on serum vascular endothelial growth factor C and cytokines in patients undergoing anaesthesia and surgery for colon cancer.Xu YJ1, Chen WK1, Zhu Y1, Wang SL1, Miao CH2.Br J Anaesth. 2014 Jul;113 Suppl 1:i49-55. doi: 10.1093/bja/aeu148. Epub 2014 Jun 25.
4.Snyder GL, Greenberg S. Effect of anaesthetic technique and other perioperative factors on cancer recurrence.Br J Anaesth2010;105:106 – 15
5.Colvin LA, Fallon MT, Buggy DJ. Cancer biology, analgesics, andanaesthetics: is there a link? Br J Anaesth2012;109: 140 – 3
6.Heaney A, Buggy DJ. Can anaesthetic and analgesic techniques affect cancer recurrence or metastasis? Br J Anaesth2012;109:i17 – 28
7.Votta-Velis EG, Piegeler T, Minshall RD,et al.Regional anaesthesia and cancer metastases: the implication of local anaesthetics.Acta Anaesthesiol Scand2013;57: 1211 – 29
8.Looney M, Doran P, Buggy DJ. Effect of anesthetic technique on serum vascular endothelial growth factor C and transforming growth factor b in women undergoing anesthesia and surgery for breast cancer. Anesthesiology 2010; 113: 1118–25

